Pourquoi
vouloir des preuves scientifiques de l’efficacité d’un
traitement
1 Introduction
L’inscription de l’activité de soin dans le paradigme scientifique vise à limiter l’influence de des déterminants arbitraires dans le choix des traitements : c’est la confrontation à la réalité qui corrobore ou infirme les hypothèses thérapeutiques.
L’obtention de preuve est ainsi essentielle pour éviter la situation inéquitable où un bénéfice (commercial ou autre) serait obtenu par le promoteur du traitement sans qu’il soit assuré que le patient ou la société en tire un quelconque bénéfice.
Dans ce cadre, l’utilisation en pratique courante d’un traitement nécessite de disposer des preuves rigoureuses et impartiales qu’il permet effectivement d’atteindre l’objectif thérapeutique pour lequel son utilisation est envisagée (c'est-à-dire le bénéfice clinique que l’on souhaite apporté au patient : guérison, éviter le décès prématuré, etc.). L’obtention de ces preuves est indispensable pour que la pratique médicale thérapeutique s’inscrive dans le paradigme scientifique. Mais qu’est ce que la science ?
2
Qu’est ce que la science ?
Un des principes de la méthode scientifique est de ne prendre en compte que des faits vérifiés.
Une partie des considérations épistémologiques modernes a été proposée par le philosophe Karl Popper (voir encadré). L’exposé de ces principes et de leur justification permet de mieux comprendre certains principes de la méthode des essais cliniques. L’exposé épistémologique que nous faisons ici est basique. L’objectif n’est pas de faire un panorama exhaustif des considérations modernes de la philosophie des sciences, mais simplement de montrer qu’un certain nombre de principes méthodologiques sont simplement la transcription au domaine des essais cliniques de fondements scientifiques plus généraux [1Ê, 2].
Un fait scientifique est une hypothèse qui a été corroborée par sa confrontation à la réalité dans une expérience spécifique
Les faits
scientifiques sont des faits qui ont été vérifiés
dans une confrontation avec
Une petite introduction à la philosophie de Karl Popper
Les idées du philosophe Karl Popper en épistémologie ont fortement marqué la science du milieu du 20ème siècle. Dans son livre La logique de la découverte scientifique Karl Popper ébauche une théorie des sciences [3]. Qu’est une théorie scientifique ? Quels sont les critères qui permettent de définir la science ?
Il récuse l’induction comme démarche scientifique. L’induction consiste à avancer une loi générale à partir de l’observation d’un nombre plus ou moins grand de cas particuliers. Dès le 18ème siècle, le philosophe anglais David Hume avait attiré l’attention sur les faiblesses de ce raisonnement.
La conclusion inductive n’est pas logiquement contraignante. La conclusion peut être fausse alors que les prémisses sont parfaitement exactes. Ce n’est pas parce que nous n’avons observé que des cygnes blancs que tous les cygnes sont blancs. Des prémisses exactes (nous n’avons observé que des cygnes blancs) n’induisent pas forcément une conclusion exacte. La conclusion fort générale « tous les cygnes sont blancs » peut être fausse bien que les prémisses fussent parfaitement exactes « nous , n’avons effectivement observé jusqu’à présent que des cygnes blancs ». Mais il se peut très bien que, quelque part, existent des cygnes noirs, que nous n’avons pas encore eu l’occasion d’observer.
L’intelligence humaine peut concevoir une infinité de conjectures de toute nature, de théories. Pour Popper c’est le domaine de la métaphysique, qui repose sur des suppositions librement crées par l’esprit, en particulier par induction. L’objectif de la science est de rechercher des théories vraies (la vérité scientifique) c’est-à-dire des théories qui correspondent à la structure de la réalité.
Ainsi, une fois énoncées, les théories spéculatives doivent être confrontées rigoureusement et impitoyablement à l’observation et à l’expérience. Il faut éliminer les théories incapables de résister aux tests de l’observation ou de l’expérience et les remplacer par d’autres conjectures spéculatives. La science progresse par essais et erreurs, par conjectures et réfutations. Seules les théories les mieux adaptées survivent. On ne s’autorisera jamais à dire d’une théorie qu’elle est vraie, mais seulement qu’elle est corroborée et donc crédible car elle n’a jamais été jusqu’à présent contredite par l’expérience.
Cette démarche de confrontation à la réalité est en fait un processus de déduction logique qui, contrairement à l’induction, est toujours logiquement vrai. Il repose sur le modus tollens : si p est déductible de t et si p est faux alors t aussi est faux. Une conclusion fausse, c’est-à-dire l’observation d’un fait en contradiction avec la conclusion, implique obligatoirement et sans exception l’inexactitude des prémisses. Si nous faisons l’hypothèse que tous les cygnes sont blancs, l’observation d’un seul cygne noir entraîne la fausseté de l’hypothèse : l’hypothèse est alors réfutée.
Pour Popper le critère permettant de caractériser un énoncé scientifique, qu’il appelle critère de démarcation (entre science et métaphysique) est sa réfutabilité (« falsifiability »). La réfutabilité est la possibilité de soumettre l’énoncé à une épreuve logique de réfutation déductive. S’il est impossible de concevoir une expérience pouvant amener à la réfutation de l’énoncé, celui-ci n’appartient pas au domaine de la science mais seulement à celui des possibilités de conception abstraite de l’esprit humain, à la métaphysique.
Le constat que seule la déduction est
logiquement satisfaisante débouche sur une asymétrie cruciale. On
ne peut jamais prouver qu’une théorie est vraie. On peut seulement
prouver qu’une théorie est fausse car il suffit pour cela
d’une seule observation qui
Karl Popper n’est pas le seul
philosophe ou penseur des sciences qui soit arrivé à la
conclusion de la nécessité de l’approche hypothético-déductive
en sciences. Par exemple, le statisticien Pearson arriva par des voies
différentes au même principe. Popper est cependant celui qui
décrivit avec le plus de détails la méthode
hypothético-déductive et qui donna les raisons logiques les plus
rigoureuses pour l’adopter.
3
Application à la thérapeutique
Pour s’inscrire dans le paradigme scientifique, l’énoncé qu’un traitement apporte un bénéfice doit être basé sur les résultats de la confrontation de cette hypothèse à la réalité par une expérience, et non pas n’être qu’une affirmation conceptuelle issue d’un raisonnement inductif.
Les sciences biologiques fondamentales et l’épidémiologie nous permettent de connaître de mieux en mieux les mécanismes des maladies et les mécanismes d’action des traitements. Ces connaissances fondamentales permettent d’imaginer qu’un certain traitement apportera un bénéfice clinique dans une certaine maladie. Mais tant que cette hypothèse n’a pas été vérifiée, elle reste théorique et spéculative. Ce n’est pas parce qu’elle se fonde sur des faits scientifiques prouvés que la conclusion générique : « le traitement apporte un bénéfice clinique », est elle aussi prouvée. Nous verrons par la suite plusieurs exemples illustrant ce point (dans la section « Comment obtenir des preuves fiables »).
L’évolution actuelle de la médecine vers le paradigme scientifique conduit naturellement à exiger des traitements qu’ils apportent la preuve de leur efficacité clinique.
Pour certains, ce principe, suivant lequel l’utilisation d’un traitement dans une pathologie doit trouver sa justification au niveau de faits scientifiques, est le manifeste de la médecine factuelle (« evidence based medicine ») [4].
4 Justification par
l’exemple
Il existe de nombreux exemples de traitements qui ont diffusé dans la pratique médicale sans attendre les preuves de leur efficacité clinique et qui se sont avérés sans effet, voir délétères, quand les résultats des essais cliniques appropriés furent disponibles. Le Tableau 1 donne la liste des exemples les plus marquants.
Tous ces exemples représentent autant de justifications empiriques de l’impérative nécessité de disposer des résultats des essais cliniques avant de recommander l’utilisation d’un nouveau traitement dans une situation donnée.
Tableau 1 – Exemple de traitement couramment utilisé sans preuves de leur efficacité clinique et qui se sont avérés inefficace ou délétères lorsque les résultats des essais furent disponibles
|
Traitement |
Idée préconçue de l’intérêt
du traitement |
Résultats des essais thérapeutiques |
|
Anti
arythmique de classe 1c en post infarctus |
Prévention de la mort subite en post infarctus |
Augmentation
de la mortalité [5] |
|
Traitement
hormonal substitutif de la ménopause |
Prévention
des pathologies coronariennes chez la femme ménopausée |
Augmentation de
la fréquence des pathologies coronariennes [6] |
|
|
|
|
|
|
|
|
5 Pourquoi rechercher les
preuves
Pour la pratique médicale, la finalité de l’interprétation des résultats d'essais thérapeutiques est d’évaluer de manière critique un résultat avant de le mettre en application. C’est pour cette raison que l’interprétation est parfois appelée lecture critique. Pour un praticien, il s'agit de répondre à la question « le bénéfice apporté par ce traitement est-il suffisamment établi et cliniquement pertinent pour justifier son utilisation » [7].
5.1 Qui est concerné ?
Avant d’aller plus loin et d’aborder le vif du sujet, il est licite de se poser la question « Qui est concerné par la lecture critique et l’interprétation des essais thérapeutiques ? »
L’importance grandissante que prennent les résultats des essais cliniques dans les décisions thérapeutiques suggère que tout médecin prescripteur est concerné par l’interprétation de leurs résultats. En effet, ces informations sont maintenant à la base des arguments apportés aux médecins pour qu’ils réactualisent leur pratique thérapeutique. Pour garder une indépendance intellectuelle, le médecin doit alors être capable d’analyser ces arguments, de les interpréter pour adapter sa pratique en toute connaissance de cause.
Une autre réponse possible serait de dire que la lecture critique et l’interprétation des essais thérapeutiques est une affaire de spécialistes. Le médecin praticien n’a pas les compétences pour le faire et c’est à d’autres de l’effectuer pour lui. Le résultat de ce travail lui est alors transmis sous la forme de sources secondaires, comme des guides de pratique. Malheureusement cette proposition n’est pas entièrement satisfaisante à l’heure actuelle, en particulier à cause de la difficulté de maintenir les recommandations à jour au fur et à mesure de la publication de nouveaux résultats scientifiques.
Suite à la publication des résultats d’un essai thérapeutique, de nombreux documents d’interprétation, de synthèse, de recommandation pour la pratique sont diffusés à destination des prescripteurs, sous des formes variées : publicité, articles de synthèse publiés dans des revues professionnelles, recommandations officielles ou de sociétés savantes, avis d’expert, etc…
Nous allons voir que ces sources d’informations secondaires sont susceptibles de distordre la réalité en raison de conflits d’intérêts ou d’un manque de compétences méthodologiques qui conduisent à des interprétations partisanes des faits scientifiques disponibles.
Ainsi, pour éviter de se faire abuser, et pour séparer le bon grain de l’ivraie, le médecin doit posséder les compétences nécessaires à l’interprétation correcte des faits produits par les essais. Cela est une condition nécessaire au maintient de son indépendance dans ces choix thérapeutiques.
Tableau 5 – Sources secondaires proposées aux médecins pour prendre connaissance des évolutions thérapeutiques
|
·
Revues de la littérature
(publiées ou présentées dans des congrès) · Article de synthèse · Éditorial · Publicité de l’industrie pharmaceutique · Recommandation officielle (référence médicale, RMO) · Formation médicale continue |
·
Recommandations de
sociétés savantes · Avis d’expert (spécialiste, hospitalo-universitaire) · Vidal ou Résumé des caractéristiques du produit · Presse et média grand public |
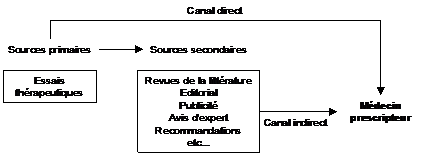
Figure 1 – Les différentes sources d’informations sur les évolutions thérapeutiques auxquelles le médecin prescripteur a accès. Le canal direct nécessite de faire la lecture critique et l’interprétation des résultats. Les sources secondaires se proposent de le faire pour les médecins mais exposent au risque de distorsion du message véhiculé.
5.1.1
Conflits d’intérêts
Les commentaires des leaders d’opinion sont potentiellement influencés par les conflits d’intérêts de leur auteur.
Un travail a comparé les positions prises par différents leaders d’opinion à propos d’une récente polémique concernant les antagonistes calciques en fonction des liens que ces personnes avaient avec des fabricants de ces médicaments [8]. Une méta-analyse et une étude cas-témoin ont suggéré un surcroît d’infarctus du myocarde induit par les antagonistes calciques utilisés dans l’hypertension artérielle ou l’ischémie coronarienne. Ce résultat a donné lieu à la publication de nombreux commentaires les uns le soutenant, les autres le rejetant. Il s’avère cependant que les personnes contestant l’existence d’effets délétères des antagonistes calciques présentent plus fréquemment un conflit d’intérêt (96%) que les personnes ayant un avis neutre (60%) ou défendant le résultat de la méta-analyse (37%). Cette tendance s’avère hautement statistiquement significative (p<0,001). Ce travail révèle donc qu’un commentaire de résultats scientifiques est potentiellement soumis aux éventuels conflits d’intérêts de son auteur et nécessite lui aussi une lecture critique.
5.1.2
Retard de prise en compte dans les sources secondaires
Il s’avère que les traités de thérapeutiques n’intègrent qu’avec retard les résultats des essais thérapeutiques [9]. Ce phénomène a été mis en évidence par Antman en comparant les résultats de méta-analyses cumulatives aux recommandations des livres de thérapeutiques [10].
Par exemple, pour la fibrinolyse à la phase aiguë de l’infarctus du myocarde des preuves de son efficacité étaient disponibles en méta-analyse dès 1982 et directement à partir d’un essai de grande taille (GISSI) en 1986. Cependant, en 1987, seulement 5 traités de thérapeutiques sur 10 recommandaient l’utilisation de la fibrinolyse, 4/10 réservaient son usage à des situations particulières, et un n’en parlait pas.
Une situation identique est détectée pour l’injection de lidocaïne en prévention des fibrillations ventriculaires. Aucun des 9 essais réalisés entre 1970 et 1990 n’a mis en évidence de bénéfice. Cependant, en 1989, seulement 10 traités sur 24 excluent ce produit du traitement de la phase aiguë de l’infarctus, alors que 5/24 continuent à le recommander.
Bien d’autres exemples similaires ont été rapportés. L’actualisation des pratiques thérapeutiques, qui ne se baserait que sur les traités de thérapeutiques, n’intégreraient qu’avec retard les dernières données de l’évaluation thérapeutique. Ce retard entraîne une perte de chance pour les patients qui durant cette période ne sont pas traités avec le traitement le plus efficace. Une utilisation directe des résultats des essais pour l’actualisation des pratiques thérapeutiques évite ce retard et limite ses conséquences. En fait, pour la majorité des clinicien l’utilisation est semis-directe (l’article princeps leur est signalé par des revues secondaires spécialisées).
5.1.3
Recommandations
La qualité des recommandations est très variable. Une publication du Lancet a analysé la qualité des recommandations ou des guides de pratique issus des sociétés savantes [11]. La qualité était évaluée en utilisant trois critères : la description des professionnels impliqués dans leur édification, la stratégie utilisée pour identifier les données factuelles primaires et la gradation des recommandations en fonction du niveau de preuve des faits sur lesquels elles s’appuient.
Sur un total de 431 guides de pratique publiés, seulement 5% d’entre elles présentaient tous les critères de qualité ; 67% ne rapportent pas le type de professionnels impliqués, 88% ne donnent pas d’informations sur la méthode employée pour rechercher les sources primaires et 82% ne présentent pas de gradations des recommandations en fonction du niveau de preuve.
La production de recommandations discordantes n’est pas exceptionnelle. L’analyse en 1998 de 20 recommandations disponibles en Grande Bretagne sur le traitement anticoagulant dans la fibrillation ventriculaire révèle de fortes variations dans les conseils donnés [12]. Des différences importantes sont notées au niveau des traitements par age ou des cibles d’INR. Il est donc bon que le médecin praticien ait une certaine visibilité des données sources à travers les recommandations pour qu’il puisse se faire sa propre opinion et garder une certaine maîtrise de la phase de décision.
5.1.4
Comités de lecture
De même il n’est pas possible de se fier aux comités de lecture des revues pour filtrer les résultats pertinents des autres [13-15]. Il a été montré que la publication dans une revue médicale de grande notoriété n’était pas un gage absolu de qualité et de pertinence des résultats [16, 17]. Même si les revues majeures comme le New England Journal Medicine, The lancet, le BMJ ou le JAMA publient une majorité d’articles de très grande valeur, elles ne peuvent pas rapporter la totalité des essais décisifs. Bons nombres d’entre eux paraissent aux côtés de résultats d’intérêt moindre dans des revues où le crible est moins performant [18, 19].
5.2
Interprétation globale
Pendant longtemps l’analyse critique n’était
envisagée qu’au niveau d’un seul essai. Les essais pris
isolément étaient analysés, puis, les éventuelles
discordances notées entre les résultats étaient
expliquées par une analyse comparative discursive. Il était alors
facile de trouver a posteriori des explications ayant trait aux patients ou aux
contextes de soins. Nous verrons par la suite les problèmes
soulevés par cette approche, en particulier par la non prise en compte
de la fluctuation aléatoire des résultats et par la nature
exploratoire (post-hoc) de l’explication des différences.
En fait, l’approche doit être plus globale, envisageant
simultanément l’ensemble des essais concernant la même
question clinique. Le problème thérapeutique (c’est-à-dire
la triade traitement - pathologie - type de patients) est à mettre au
centre de la démarche qui analyse et interprète toutes les
données disponibles, documentant ainsi, avec précision et
rigueur, l’efficacité clinique du traitement dans cette situation.
La méta-analyse formalise cette approche.
Il s’avère aussi que l’analyse ne doit pas
être limitée à un seul traitement mais aussi inclure les
traitements concurrents. Cette démarche aboutit alors à la
production d’un tableau de bord présentant pour les
différentes thérapeutiques concurrentes les résultats
comparatifs de leur évaluation.
5.3
Intégration des données
factuelles dans la pratique médicale
Bien que prépondérants, les résultats des essais
cliniques ne constituent pas les seules informations à prendre en compte
dans l’élaboration de recommandations pour la pratique ou de
guides de décision :
¨
les données de pharmacovigilances,
¨
les traitements alternatifs disponibles,
¨
les choix collectifs de politique de santé, le contexte de soins,
¨
les choix sociétaux,
¨
la fréquence de la maladie et l’importance du
problème de santé publique qu’elle engendre,
¨
les coûts,
Au niveau du colloque singulier entre le médecin et le patient,
il est évident que d’autres éléments interviennent
à coté des résultats des essais, comme :
¨
l’applicabilité des résultats au patient (le patient
est-il similaire à ceux qui ont été étudiés
dans les essais),
¨
l’attente du patient vis à vis de sa prise en charge
médicale (objectifs thérapeutiques personnels),
¨
les préférences du patient (et/ou de ses proches),
¨
son profil psycho-affectif (et/ou de ses proches),
¨
le contexte social et d’accès aux soins du patient.
Les résultats des essais représentent, ainsi,
qu’une partie des multiples données que doit intégrer
« l’art médical » exercé par le
médecin dans sa pratique quotidienne.

En pratique, pour être facilement applicable cette démarche nécessite d’avoir accès facilement aux résultats des essais et à leur méta-analyse. A l’heure actuelle ce scénario est encore légèrement futuriste, mais de nombreuses initiatives sont en train de se mettre en place pour permettre aux praticiens d’accéder facilement et directement à cette « information thérapeutique » représentée par les résultats des essais thérapeutiques
6 Références
1. Cucherat M. Karl Popper et la recherche
clinique. Rev Prat 2000;50:1286-89. PMID:
2. Boissel JP. Note on the epistemology of
clinical pharmacology: comparison with the approach of Karl Popper. Therapie 1999;54(1):67-73. PMID: 10216427.
3.
Popper KR. La logique de la découverte scientifique. Paris:
Payot; 1973.
4. Evidence-based medicine working group.
Evidence-based medicine. A new approach to teaching the practice of medicine.
JAMA 1992;268:2420-2425. PMID:
5. Echt DS, Liebson PR, Mitchell LB, Peters
RW, Obias-Manno D, Barker AH, et al. Mortality and morbidity in patients
receiving encainide, flecainide, or placebo. The Cardiac Arrhythmia Suppression
Trial. N Engl J Med 1991;324(12):781-8. PMID: 1900101.
6.
Rossouw JE, Anderson GL, Prentice RL, LaCroix AZ, Kooperberg C,
Stefanick ML, et al. Risks and benefits of estrogen plus progestin in
healthy postmenopausal women: principal results From the Women's Health
Initiative randomized controlled trial. Jama 2002;288(3):321-33. PMID: 12117397.
7.
Bouvenot G, Eschwege E. Essais thérapeutiques. Principes
d'interprétation. Rev Prat
1991;41:1853-7. PMID:
8. Stelfox HT, Chua G, O'Rourke K, Detsky
AS. Conflict of interest in the debate over calcium-channel antagonists. NEJM
1998;338:101-106. PMID:
9. Nony P, Cucherat M, Boissel JP.
Implication of evidence-based medicine in prescription guidelines taught to
French medical students: current status in the cardiovascular field. Clin
Pharmacol Ther 1999;66:173-84. PMID:
10. Antman EM, Lau J, Kulpelnick B,
Mosteller F, Chalmers TC. A comparison of results of meta-analysis of
randomized control trials and recommendations of clinical experts: treatment
for myocardial infraction. JAMA 1992;268:240-248. PMID:
11. Grilli R, Magrini N, Penna A, Mura G,
Liberati A. Practice guidelines developed by specialty societies: the need for
a critical appraisal. Lancet 2000;355:103-106. PMID:
12. Thomson R, McElroy H, Sudlow M.
Guidelines on anticoagulant treatment in atrial fibrillation in great Britain:
variation in content and implications for treatment. BMJ 1998;316:509-13. PMID:
13. Horton R. The less acceptable face of
bias. Lancet
2000;356:959-960. PMID:
14.
Altman DG. The scandal of poor medical research. BMJ
1994;308:283-84. PMID:
15. Adetugbo K, Williams H. How well are
randomized controlled trials reported in the dermatology literature? Arch
Dermatol 2000;136:381-5. PMID:
16. Pocock SJ, Hughes MD, Lee RJ.
Statistical problems in the reporting of clinical trials. A survey of three
medical journals. NEJM 1987;317:426-12. PMID:
17. DerSimonian R, Charette LJ, McPeek B,
Mosteller F. Reporting on methods in clinical trials. NEJM 1982;306:1332-7. PMID:
18. Talley NJ, Owen BK, Boyce P, Paterson K.
Psychological treatments for irritable bowel syndrome: a critique of controlled
treatment trials. Am J Gastroenterol 1996;91(2):277-83. PMID:
19. Veldhuyzen van Zanten SJ, Cleary C,
Talley NJ, Peterson TC, Nyren O, Bradley LA, et al. Drug treatment of
functional dyspepsia: a systematic analysis of trial methodology with
recommendations for design of future trials. Am J Gastroenterol 1996;91(4):660-73. PMID:
Interprétation
des essais cliniques pour la pratique médicale
www.spc.univ-lyon1.fr/polycop
Faculté de Médecine Lyon - Laennec
Mis à jour : aout 2009